Пищевая аллергия у ребенка: как понять, что у малыша непереносимость продуктов, и как устранить проявления аллергии
Согласно ВОЗ, более 17,3% младенцев и детей раннего возраста страдают от симптомов пищевой аллергии. Эта цифра увеличивается с каждым годом. У детей этой возрастной группы подтвержденная распространенность заболевания находится в диапазоне от 6 до 8%, а у подростков - от 2 до 4%.
Многие родители не могут понять, почему их ребенок реагирует таким образом на свежие и качественные продукты. Даже если ребенок не ест ничего вредного, его организм может выдавать симптомы пищевой аллергии, такие как сыпь и покраснение кожи. Если у вашего ребенка есть пищевая аллергия, вам может быть интересно узнать, что делать, чтобы помочь ему. В этой статье мы подробно расскажем о причинах пищевой аллергии и о том, как облегчить жизнь ребенка, страдающего от этого заболевания.
Как выявить пищевую аллергию у детей?
Некоторые дети могут есть любые продукты без последствий, а у кого-то даже маленькая шоколадка может вызвать целый «букет» нежелательных реакций. Так что же такое пищевая аллергия и как она проявляется у детей?
Несмотря на то, что заболевание является довольно распространенным, официальный диагноз «пищевая аллергия» пока не существует. Однако ожидается, что в ближайшее время он будет внесен Всемирной организацией здравоохранения в Международную классификацию болезней.
Союз педиатров России дает следующее определение пищевой аллергии — это патологическая реакция организма на продукты питания, в основе которой находятся иммунные механизмы. Это значит, что иммунная система ребенка по некоторой причине не воспринимает тот или иной белок либо другое вещество, содержащееся в пище, как полезный ее компонент, а как что-то чрезвычайно опасное для организма и незамедлительно начинает вырабатывать против него защитные антитела.
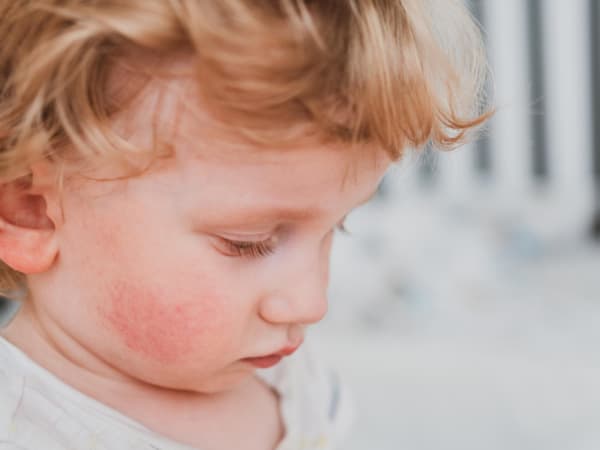
Пищевая аллергия может проявляться по-разному, причем в каждом возрасте ребенка она имеет свои симптомы. Очень часто первым проявлением является атопический дерматит. Это изменения кожного покрова, которые проявляются в покраснении кожи вокруг рта или ануса малыша и сопровождаются зудом. Даже при хорошем уходе за кожей ребенка на ней появляются стойкие опрелости. При воздействии аллергена на коже возникают мелкие пузырьки, которые затем сливаются и лопаются, а на их месте образуются корки. Такие кожные поражения могут возникать в разных местах, но чаще всего они проявляются на губах, во рту, на коже шеи или лица.
Однако не только кожа реагирует на действие «вредного продукта». При дальнейшем воздействии аллергена на организм ребенка нередко появляются нарушения работы желудочно-кишечного тракта, выражающиеся в частом срыгивании, вздутиях живота. Стул становится жидким и может содержать слизь, или, наоборот, возникают частые запоры. Ребенок становится нервозным и капризным, может отказываться от еды. Колики возникают редко, но если это случается, то это ярко выраженные колики с сильными болями, не позволяющие ребенку вести обычный образ жизни. Рвота может возникать сразу же после еды или в течение ближайших двух-трех часов, при этом в рвотных массах обычно содержится большое количество непереваренной пищи.
Со временем проявления пищевой аллергии иногда переходят в хроническую фазу. Увеличивается площадь кожных поражений, возникают новые участки с высыпаниями, которые сильно чешутся, а повреждение кожи ногтями или посторонними предметами приводит к вторичному инфицированию.
Мамы должны быть осведомлены о том, что пищевая аллергия может привести не только к упомянутым проявлениям, но и к развитию дисбиоза и других серьезных нарушений, таких как отек Квинке и даже анафилактический шок, которые уже угрожают жизни ребенка. Мальчики от года до полутора лет являются наиболее подверженной группой риска развития анафилаксии, по данным исследователей, она встречается у 5% данный возрастной категории.
Причины пищевой аллергии
Возникающая при повторном употреблении аллергена в организме ребенка, пищевая аллергия начинается с сенсибилизации. Это означает, что иммунная система запоминает аллерген как чужака, и при следующем употреблении продукта с этим аллергеном она начинает активно с ним бороться, вызывая аллергическую реакцию. У грудничков возникновение аллергии связано также с функционированием их пищеварительной системы, которая обычно плохо справляется с аллергенами. Однако, любая мама, будь она беременна или уже родила, должна понимать, что пищевая аллергия может быть унаследована от родителей. Если один из родителей страдает аллергией, шанс ее развития у малыша составит примерно 37%, а если оба – риск возрастет до 60%.
Аллергия связана также с курением матери во время беременности, гипоксией плода при родах или во время беременности, а также с неправильным рационом беременной женщины, употреблением в пищу аллергенов, содержащихся в орехах, цитрусовых, рыбе, шоколаде, яйцах, и других продуктах.
Дети, которые рождены недоношенными или на искусственном вскармливании, также находятся в группе риска развития пищевой аллергии. Белок коровьего молока, который входит в большую восьмерку наиболее аллергенных продуктов, может способствовать возникновению аллергии у ребенка в первый год жизни. После первого года жизни заболеваемость снижается до 1%.
Помимо белка коровьего молока, хлебобулочные изделия, содержащие глютен, яйца куриные, рыба и морепродукты, орехи, арахис и соевые продукты также могут вызывать пищевые аллергии. Поэтому для родителей детей-аллергиков важно внимательно следить за информацией на этикетках.
Если мама кормит малыша грудью, риск возникновения аллергии достаточно низок. Критичным периодом является время введения прикорма — у некоторых детей пищевые продукты, введенные в рацион, могут вызвать резкую аллергическую реакцию. Поэтому новые продукты следует вводить буквально по одному, начиная с минимальных порций и внимательно наблюдать за состоянием ребенка. Для детей, которые уже имеют пищевую аллергию, может быть трудно самостоятельно выявить аллерген, и только аллерголог-иммунолог может помочь с выявлением и лечением.
Профилактика и лечение пищевой аллергии у детей
При лечении пищевой аллергии у ребенка в первую очередь необходимо ограничить употребление продуктов-провокаторов. Если малыш получает только грудное молоко, то ограничительную диету должна соблюдать мама. Важно продумать все возможные способы избежать случайного приема продукта-аллергена и проинформировать родителей о вероятности перекрестных реакций. Диета должна быть полноценной, обеспечивающей мать и ребенка всеми необходимыми питательными веществами и витаминами.
Для ребенка-аллергика прикорм нежелателен до полугода, а введение новых продуктов должно быть постепенным и в маленьких дозах. Коровье молоко, пшеницу, орехи и куриные яйца рекомендуется вводить в рацион только после двух лет.
Для купирования симптомов аллергии педиатры часто рекомендуют антигистаминные препараты второго поколения. Однако их длительный прием в целях профилактики нежелателен. Для борьбы с воспалением и зудом кожи следует проводить терапию, учитывая патологические изменения кожного покрова и особенности общего самочувствия ребенка. Цель такого лечения заключается не только в купировании неприятных проявлений, но и в восстановлении барьерной функции кожи и ее водно-липидного слоя. Также очень важен правильный регулярный уход за кожей малыша - кормление и купание необходимо дополнить уходом за кожей.
При лечении пищевой аллергии у детей младшего возраста большую роль играет состояние их желудочно-кишечного тракта. Если у малыша наблюдаются нерегулярное опорожнение кишечника, запоры или диарея, сильные и частые колики, наличие непереваренных частичек пищи в кале, необходимо незамедлительно сообщить об этом лечащему врачу - возможно, он назначит курс пребиотиков и пробиотиков. В некоторых случаях такая терапия назначается для профилактики, чтобы предотвратить нарушения в работе ЖКТ и снизить проявления аллергии.
При подозрениях на пищевую аллергию родители должны незамедлительно показать ребенка врачу-аллергологу. После уточнения диагноза врач выдаст «паспорт больного аллергическим заболеванием», в котором будет указан диагноз, перечень продуктов, вызывающих аллергию, необходимые меры первой помощи при возникновении приступа и телефоны медицинского учреждения, где наблюдается ребенок. Паспорт и медикаменты для снятия приступа должны всегда быть при родителях.
Фото: freepik.com